一项由贵州医科大学附属医院等机构的研究团队进行的荟萃分析,总结了间充质干细胞移植治疗1型糖尿病(T1DM)和2型糖尿病(T2DM)的疗效和安全性。研究人员从多个数据库中筛选了符合条件的研究,并最终纳入了10项临床试验,共239名糖尿病患者,其中包括4项T1DM和6项T2DM的研究。

背景
糖尿病(DM)的发病率逐年上升,根据国际糖尿病联盟的数据,2017年全球估计有451万成年人患有糖尿病,预计到 2045 年这一数字将达到693万。
1型糖尿病(T1DM)是一种自身免疫性疾病,免疫攻击导致胰岛细胞破坏,引起与胰岛素绝对缺乏相关的胰岛炎症,最终发生各种相关并发症,给患者带来严重伤害,对患者的生活质量和寿命产生负面影响。
2型糖尿病(T2DM)是最常见的糖尿病类型,约占成人的90%。其主要发病机制是机体对胰岛素不敏感,胰岛β细胞功能受损。
目前,口服降糖药和胰岛素都无法治愈糖尿病;这些治疗会增加并发症的风险,例如低血糖、胃肠不适、心力衰竭和非典型骨折。
胰岛移植理论上可以治愈糖尿病,但由于供体来源缺乏、易发生免疫排斥并发症以及胰岛分离困难等原因,该方法受到限制。
近年来,基于干细胞的移植在糖尿病治疗中显示出优势。与胚胎干细胞不同,使用间充质干细胞 (MSC) 治疗糖尿病不存在致瘤风险或伦理问题。间充质干细胞移植具有来源广泛、易于获取,自我更新能力强、多分化潜能强、免疫原性低、分泌多种细胞因子等生物学特性,并且不存在伦理争议,是一种很有吸引力的选择。在埃及进行的一项动物研究中,注射了分化的MSCs的T1DM大鼠的血糖水平在2个月后恢复正常。
- Vanikar等人的研究显示, 11名1型糖尿病患者中有1名报告在联合移植分泌胰岛素的脂肪组织 MSCs 和造血干细胞后,胰岛素需要量和HbA1c水平显著下降,C肽 (CP) 水平升高。研究表明,注射脂肪组织 MSCs 可通过抑制骨骼肌中Mitsugumin53的增加来降低2型糖尿病大鼠的胰岛素抵抗。
- Bhansali等人发现,经过 12个月的随访,参与者的HbA1c水平和胰岛素需要量显着下降,他们的空腹C肽水平 (F-CP) 没有显著变化,空腹血糖升高。
- 刘等人。一项研究报告称,随访结束时受试者的F-CP水平增加,但餐后2小时口服葡萄糖耐量测试CP水平与基线水平相比没有显著变化。
虽然上述研究结果均表明MSC对1型糖尿病和2型糖尿病均有治疗作用,但目前尚未见MSC对1型糖尿病和2型糖尿病疗效比较的研究,且已发表的研究大多样本量较小,验证不足。
因此,我们对间充质干细胞对1型糖尿病和2型糖尿病的疗效差异及安全性进行荟萃分析,旨在为糖尿病的临床诊治提供理论依据。
10项研究239糖尿病患者证明干细胞治疗糖尿病是安全有效的康复方案
方法:我们系统地检索了 PubMed、ScienceDirect、Google Scholar、CNKI、EMBASE、Web of Science、MEDLINE 和 Cochrane Library,查找自数据库建立至2020年11月发表的研究。两名研究人员根据纳入和排除标准独立筛选了确定的研究。使用固定或随机效应模型计算了纳入研究数据的组合标准均数差 (SMD) 和 95% 置信区间 (CI)。
结果
搜索结果
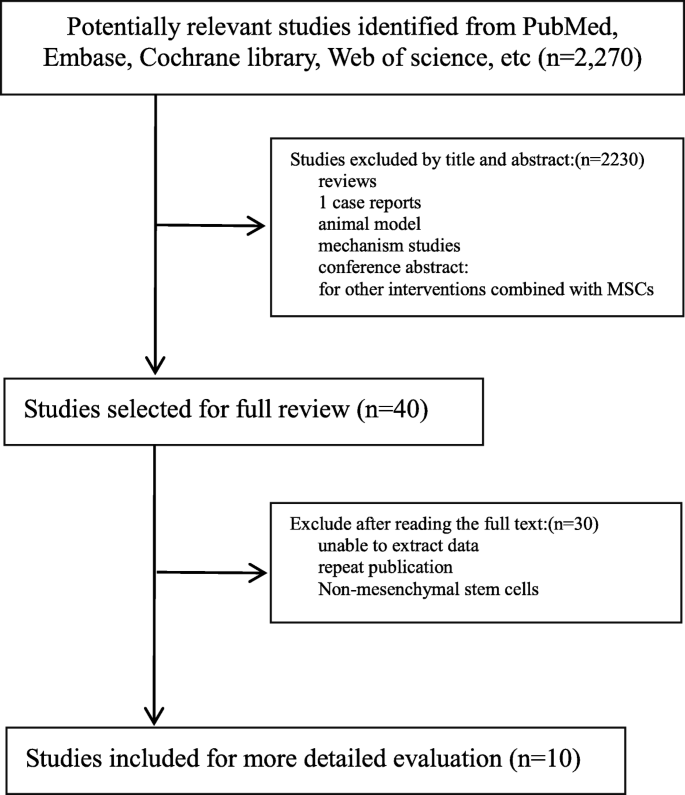
我们根据搜索条件找到了2270篇可能纳入研究的研究文章。阅读标题和摘要后,我们发现2230篇研究在目的、目标、干预措施和/或措施方面不相关,因此被排除在外。阅读剩余的40篇论文后,我们又排除了30篇。最终,10项临床研究(共239名糖尿病患者)被纳入荟萃分析。其中92例为1型糖尿病患者,147例为 2型糖尿病患者,6项研究设有对照组,143名患者接受了MSCs治疗,96名患者作为对照。研究筛选过程的详细信息如图1所示。
纳入研究的特征
表1中纳入研究的临床数据发表于2011年至2017年,样本量为6至61。这10项研究中,8项在中国进行,1项在印度进行,1项在瑞典进行。干预方案包括剂量范围为 (0.88±0.05) ×106至 (1.2±0.3) ×109的MSCs ,随访期为6至36个月。
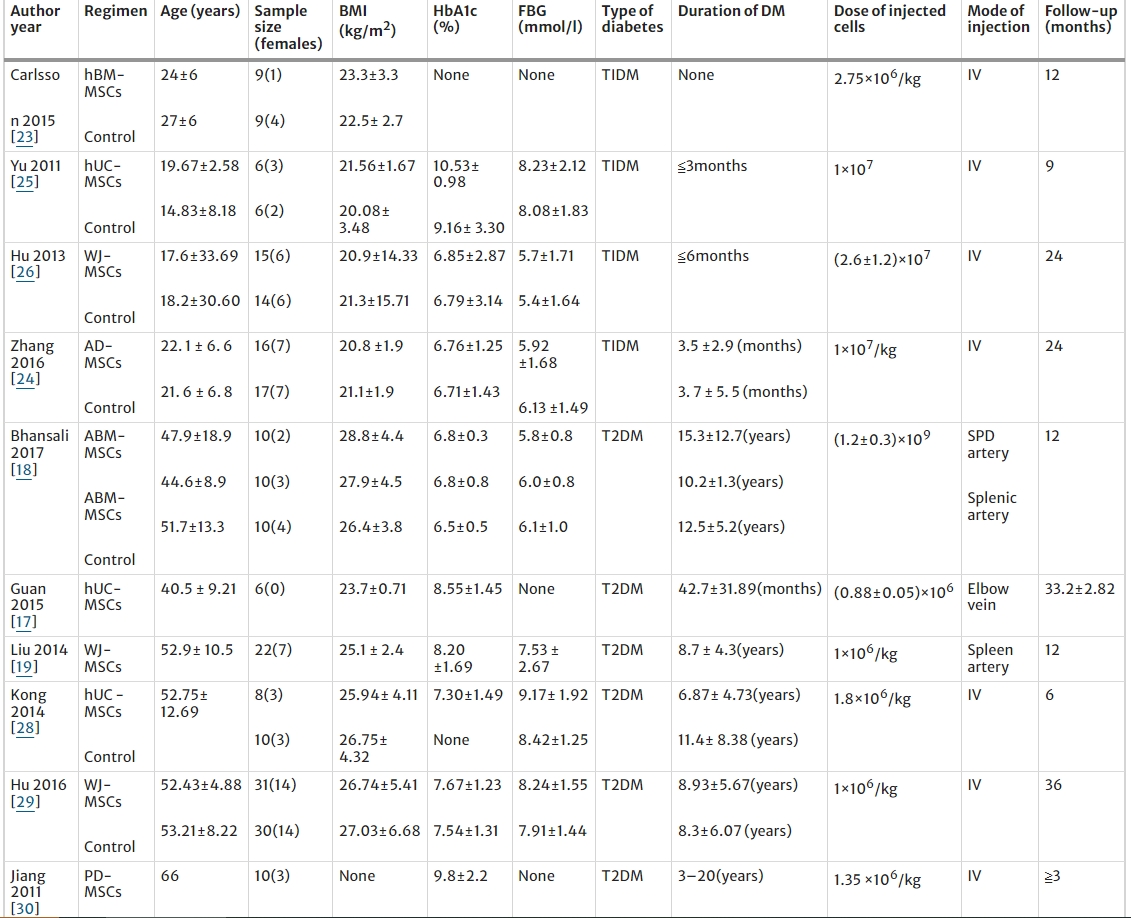
缩写:BMI体重指数、HbA1c糖化血红蛋白、FBG空腹血糖、DM糖尿病、T1DM 1型糖尿病、T2DM2型糖尿病、SPD胰腺十二指肠上动脉、hBM-MSCs人骨髓间充质干细胞、hUC-MSCs人脐带间充质干细胞、WJ- MSCs华通氏胶间充质干细胞、AD-MSCs脂肪间充质干细胞、PD-MSCs胎盘间充质干细胞
干细胞治疗对糖尿病患者糖化血红蛋白(HbA1c)的影响
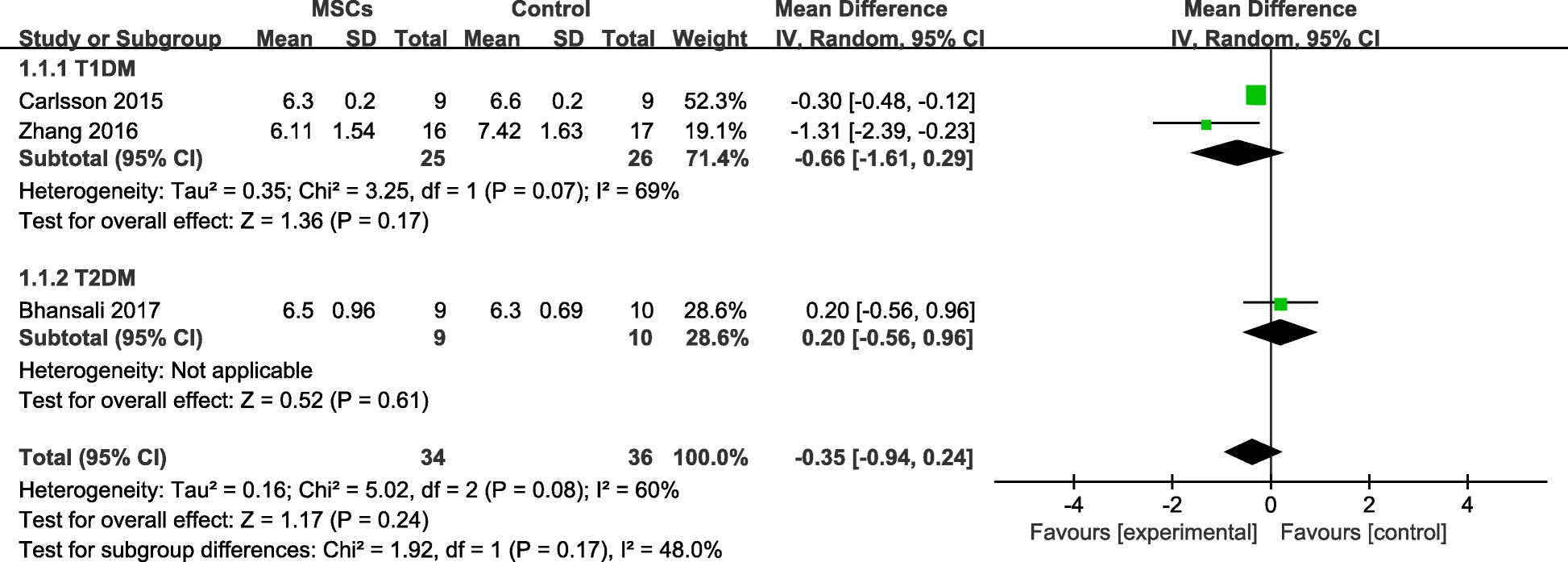
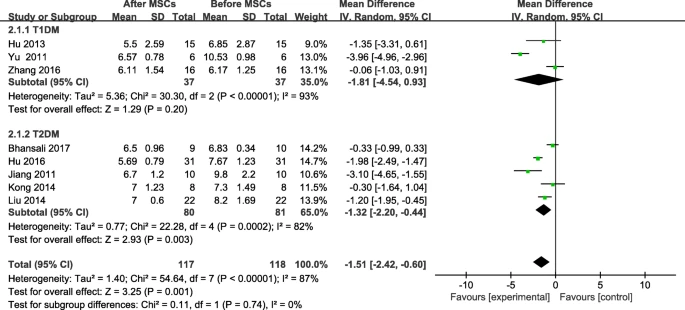
4项试验设有实验组和对照组,其中一项试验的随访期少于12个月。因此,我们分析了三项的HbA1c测试。我们观察到,12个月后,MSC治疗组的T1DM患者的HbA1c水平低于对照组,但差异无统计学意义(图2);然而,MSC治疗组的T2DM患者的HbA1c水平略高于对照组。
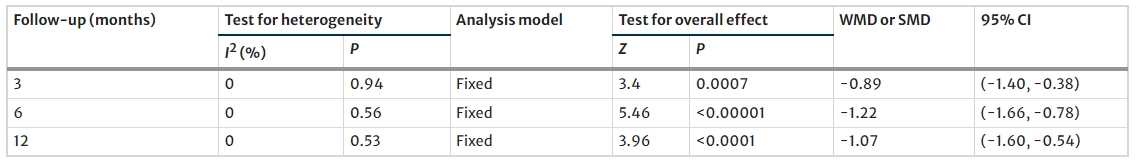
在随访结束时,MSC治疗组的HbA1c较基线水平显著下降(图3)。T1DM和T2DM患者的亚组分析显示,接受MSC治疗后,T1DM患者的HbA1c无显著变化(图3)。接受MSC治疗的T2DM患者在接受MSC治疗后,HbA1c水平发生显著变化(图3);然而,在3个月或12个月的随访中未发现显著变化(表2)。
干细胞治疗对空腹血糖(FBG)的影响
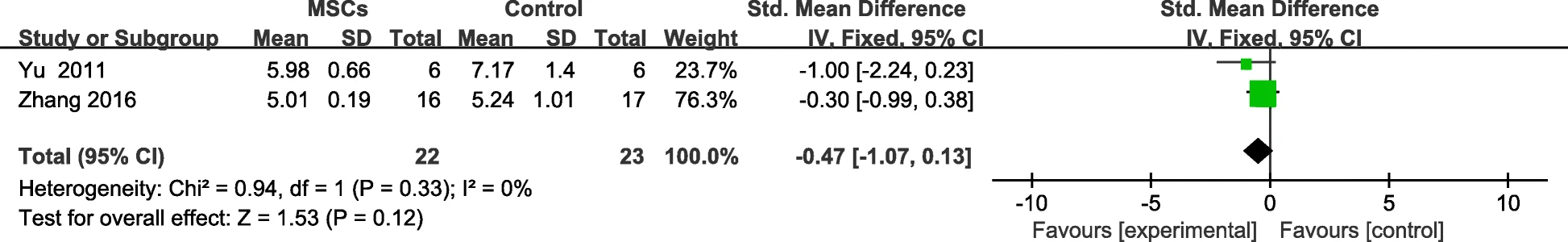
六项试验报告了FBG水平,两项研究有对照组,可以提取数据。在随访期结束时,MSC治疗组和对照组之间没有显著差异(图4)。
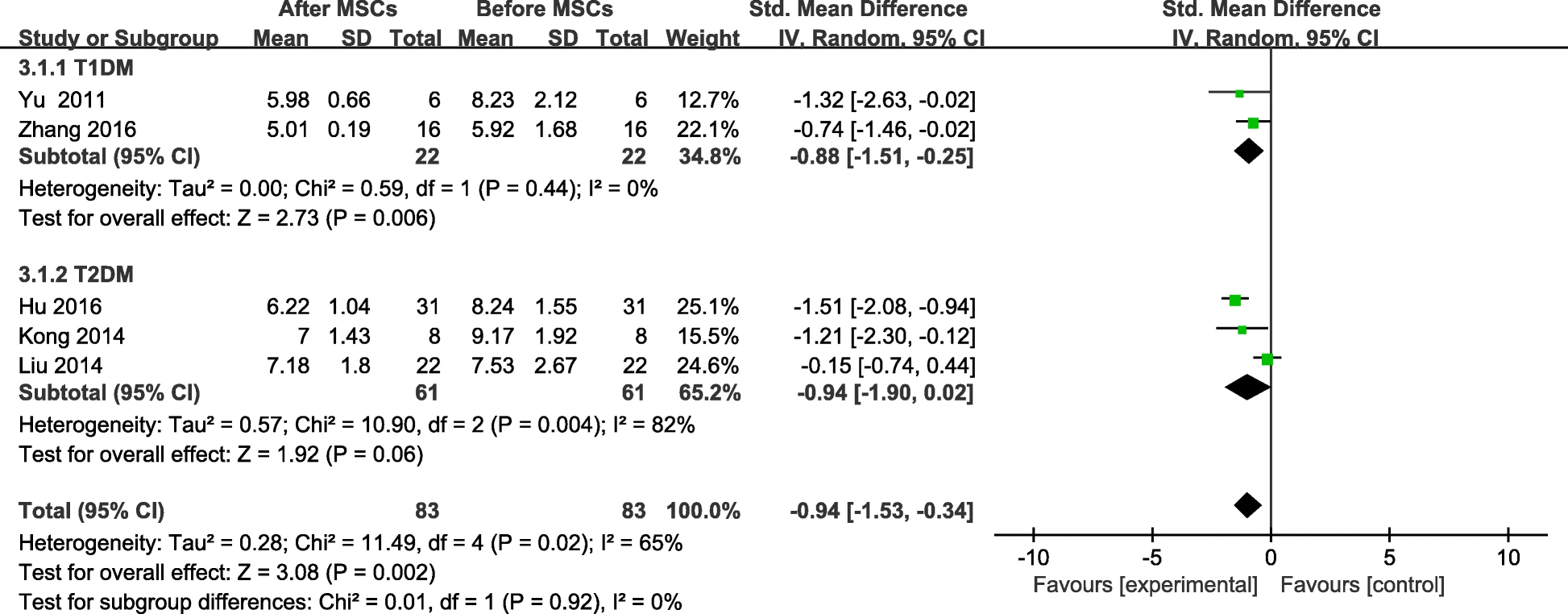
从基线到随访期结束,MSC治疗患者的FBG水平显著下降(图5)。接受MSC治疗的T1DM患者的FBG在随访结束时出现显著变化(图5),但T2DM患者的FBG无显著差异(图5)。
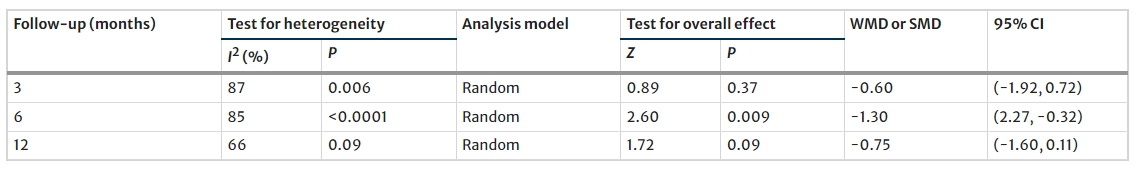
同样,在6个月或12个月的随访中也未发现FBG水平的显著变化(表3)。
干细胞治疗对餐后血糖(PBG)的影响
对纳入的4项试验(共52例患者)的PBG水平进行了分析。随访结束时,MSC治疗组的PBG显著降低(图6)。T2DM患者的FBG降低幅度(图6)显著小于T1DM患者,随访结束时,MSC治疗组的T1DM患者的 PBG显著下降(图6)。

干细胞治疗对空腹C肽(F-CP)的影响
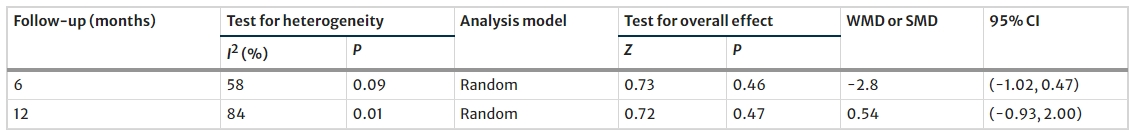
4项试验报告了F-CP水平,然而,随访结束时MSC治疗组与对照组之间无显著差异(图7)。T1DM患者的 F-CP水平在MSC治疗组中高于对照组(图7)。
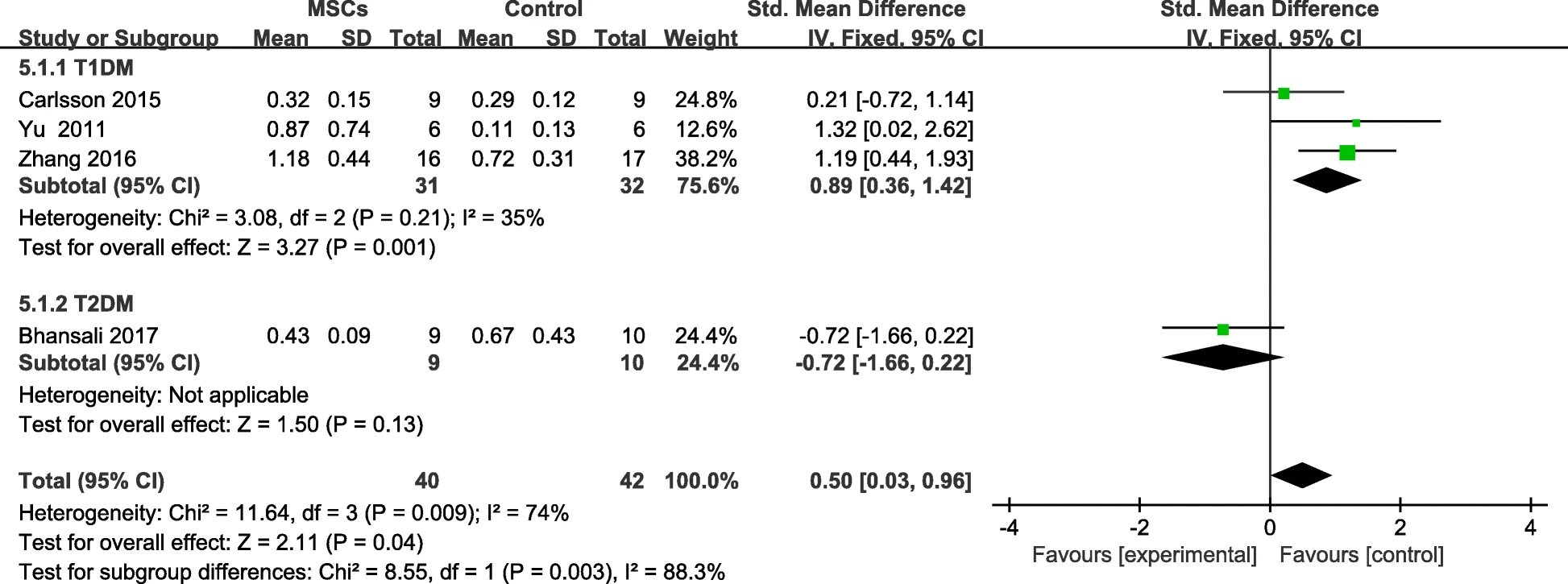
MSC治疗组的T2DM患者F-CP水平低于对照组,随访后MSC治疗组的F-CP水平较基线水平明显升高(图8)。
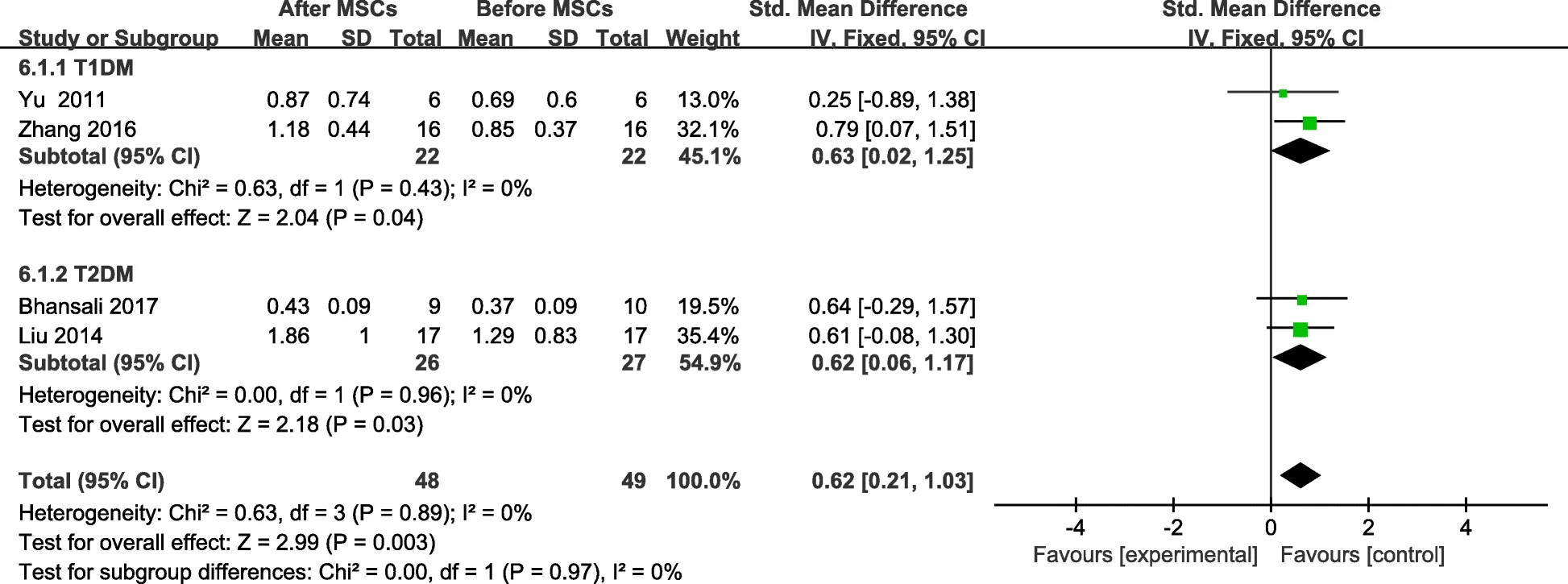
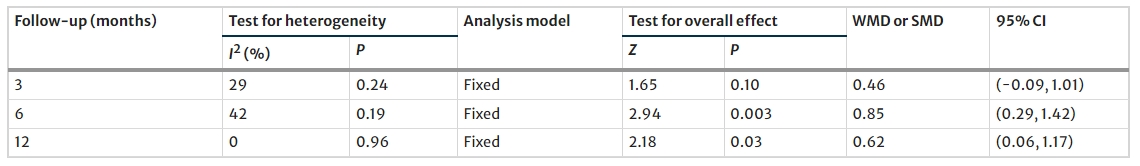
随访6个月和12个月后MSC治疗组的F-CP水平均明显升高(表4)。
干细胞治疗对糖尿病患者胰岛素需求的影响
七项试验包含了随访期结束时74 名患者的胰岛素需求信息。结果发现MSC治疗组的基线胰岛素需求发生了显著变化(图9)。
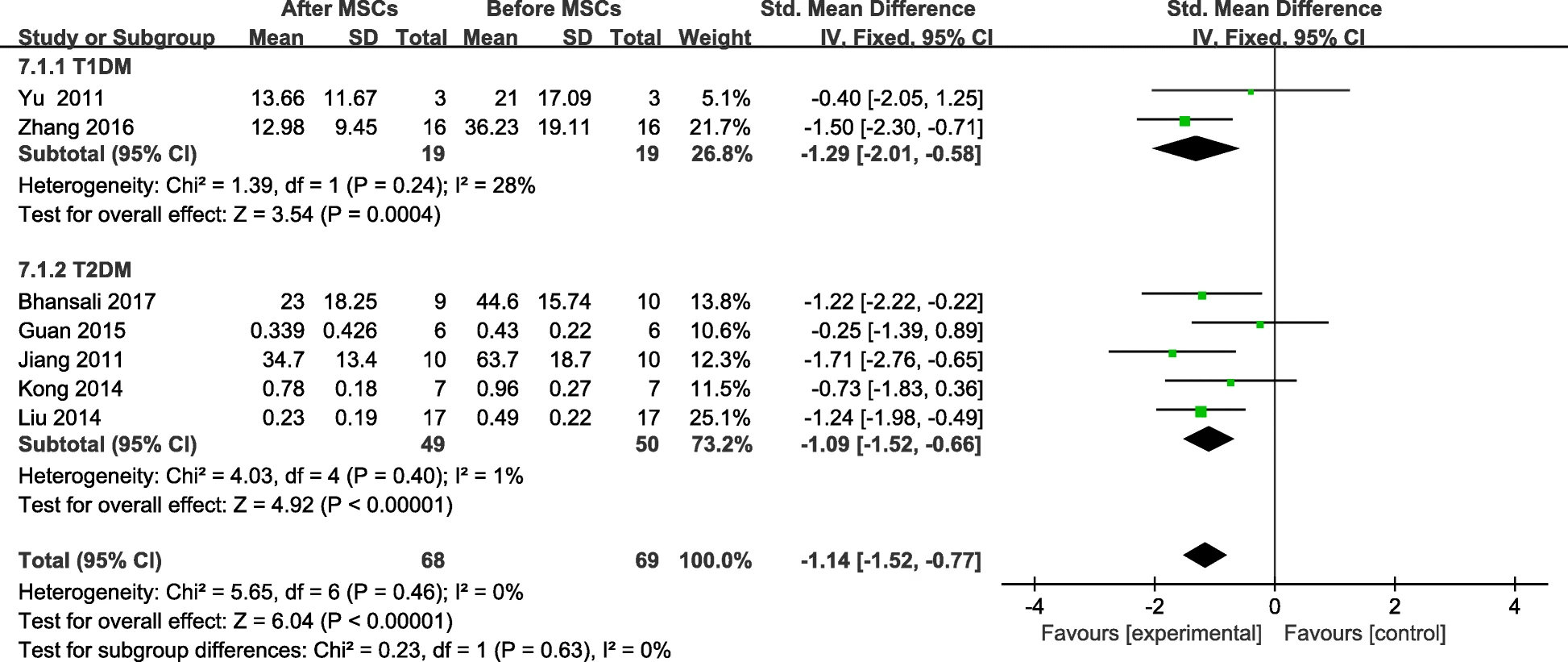
在随访3、6和12个月后,MSC治疗组的2型糖尿病患者胰岛素需求显著减少(表5)。
20% (3/15) 的1型糖尿病患者停用胰岛素,66.7% (8/12) 的患者每日胰岛素需求量较基线下降超过50%。在另一项1型糖尿病研究中,胰岛素需求量较基线显著下降。在2型糖尿病研究中,有5项研究详细记录了胰岛素需求量的下降。总体而言,37% (20/54) 的患者实现了胰岛素独立,48.5% (33/68) 的患者胰岛素需求量下降超过50%。
不良事件
两项研究报告了轻微的低血糖发作,但均不严重。2例患者报告了恶心和呕吐,2项研究中观察到6例患者在输注过程中出现轻度和短暂性发热,2例患者观察到动脉穿刺部位出血。随访期间未观察到严重或慢性副作用或遗留影响,这表明MSCs在治疗DM方面相对安全。
讨论
我们对10项研究(共239名患者)进行的荟萃分析显示,与基线水平相比,糖尿病患者接受MSC治疗后,其HbA1c、FBG、PBG、F-CP和胰岛素需求发生了显著变化。
纳入的研究探讨了MSCs治疗对2型糖尿病患者的有效性,发现患者胰岛素需求量显著减少,C肽增加。其他研究报告称,自体MSCs对动物和1型糖尿病患者有效。这些结果与我们的发现一致,支持MSC移植是治疗糖尿病的有效方法。
在临床实践中,FBG和餐后2小时血糖是诊断糖尿病的标准,因为它们反映了胰岛细胞的功能,尽管还有其他影响因素。HbA1c水平反映过去8至12周的血糖控制情况,是衡量糖尿病控制情况的指标。我们的荟萃分析发现,间充质干细胞治疗后,FBG、PBG和HbA1c的基线水平显著下降。亚组分析发现,T1DM患者的FBG和PBG下降幅度较T2DM患者变化幅度更大;MSC治疗组的T1DM患者在12个月的随访后HbA1c水平低于对照组。由此可见,MSC对糖尿病患者的血糖调节具有治疗作用,且对T1DM患者的获益更为明显。
我们的荟萃分析显示,间充质干细胞治疗的T1DM组F-CP水平升高,且高于对照组,而12个月后,MSC治疗的T2DM组的F-CP水平也升高。F-CP水平是胰岛细胞胰岛素分泌功能的指标,水平升高表明胰岛素分泌增加。胰岛素分泌的增加可能是由于分泌胰岛素的B细胞扩增,或者是剩余B细胞胰岛素分泌增加的结果。我们的结果还发现,纳入的7项研究报告MSC治疗后胰岛素需求量与基线相比显著减少。在随访3、6和12个月的T2DM患者中也发现了类似的结果;但由于试验的局限性和数据的缺乏,无法计算出T1DM患者在每次随访中胰岛素需求量的变化。
综上所述,MSCs在减少胰岛素需求方面的疗效在纳入的研究中是一致的,并且在大多数研究的随访结束时仍能维持。然而,还需要有完整数据和更长时间随访的研究。我们发现间充质干细胞治疗1型糖尿病方面比干细胞治疗2型糖尿病更有益。
结论
MSCs可以改善糖尿病患者的血糖控制,可用于短期内安全有效地治疗糖尿病,尤其是1型糖尿病。但长期效果的检测需要更长的随访期、更大的样本量和更多的试验。此外,在所有10项研究中,接受MSC治疗的糖尿病患者均未观察到严重不良事件或显著的低血糖事件。因此,MSC移植被认为是一种安全的糖尿病治疗方法。
参考资料:Li, Y., Wang, F., Liang, H. et al. Efficacy of mesenchymal stem cell transplantation therapy for type 1 and type 2 diabetes mellitus: a meta-analysis. Stem Cell Res Ther 12, 273 (2021). https://doi.org/10.1186/s13287-021-02342-5
免责说明:本文仅用于传播科普知识,分享行业观点,不构成任何临床诊断建议!杭吉干细胞所发布的信息不能替代医生或药剂师的专业建议。如有版权等疑问,请随时联系我。




 浙公网安备 33010202002429号
浙公网安备 33010202002429号 官方微信公众号
官方微信公众号