系统性红斑狼疮 (SLE) 是一种慢性自身免疫性疾病,免疫系统会损害多个器官。虽然羟氯喹 (HCQ)、糖皮质激素 (GC) 和其他免疫抑制或免疫调节剂等标准治疗方案可以帮助控制症状,但它们无法治愈。因此,迫切需要开发新型药物和疗法。
近几十年来,细胞疗法已用于治疗SLE,并取得了令人鼓舞的成果。造血干细胞移植、间充质干细胞、调节性T (Treg) 细胞、自然杀伤细胞和嵌合抗原受体T (CAR-T) 细胞是先进的细胞疗法,已在人体临床试验中开发和评估。在临床应用中,每种方法都显示出优点和缺点。此外,还需要进一步研究以最终确定这些疗法的安全性和有效性。
近日,国际期刊杂志“Stem Cells Translational Medicine”发表了一篇“Current cell therapies for systemic lupus erythematosus”的文献综述。

在本综述中,我们重点关注了目前对造血干细胞移植和间充质干细胞以及CAR-T细胞在治疗系统性红斑狼疮的临床研究的理解,这些理解源自最新的人体试验结果。我们指出了不同方法的优缺点,并强调了可能影响特定患者选择细胞疗法的因素。此外,我们还讨论了其他临床前细胞疗法,以评估其作为替代疗法的潜力。
目前治疗系统性红斑狼疮面临的挑战
系统性红斑狼疮是一种多面性疾病,具有多种表型和临床症状。系统性红斑狼疮临床表现多样,可能是因为其分子多样性和疾病活动性变化的不可预测性。因此,寻找系统性红斑狼疮的治疗方案仍然具有挑战性。泛美抗风湿病联盟 (PANLAR)、欧洲抗风湿病联盟 (EULAR)、英国风湿病学会 (BSR) 和中华风湿病学会等知名组织已制定了SLE管理指南。
目前的指南建议使用抗疟药如羟氯喹 (HCQ)、糖皮质激素 (GC)、非甾体抗炎药 (NSAID) 以及常见的免疫抑制疗法如硫唑嘌呤和环孢菌素A,以治疗持续的病情进展并减少GC的使用(图1)。
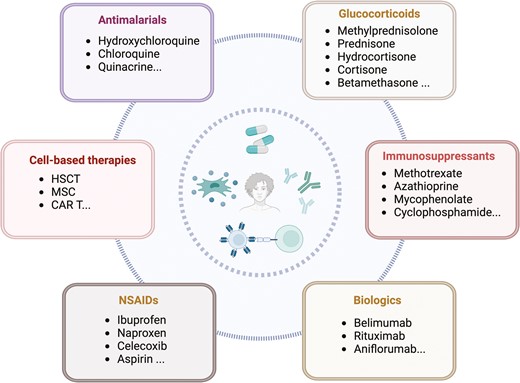
缩写:CAR-T细胞,嵌合抗原受体T细胞;HSCT,造血干细胞移植;MSC,间充质干细胞;NSAID,非甾体抗炎药。
虽然这些常规治疗方法能够减轻系统性红斑狼疮的症状,但无法治愈该病。此外,这些治疗还可能产生严重的副作用,例如由于其免疫抑制作用而导致的感染。
值得注意的是,即使药物研发取得了进展,仍有相当一部分患者会复发或对常规治疗产生耐药性。因此,系统性红斑狼疮治疗对这些患者来说仍然具有挑战性。
造血干细胞移植治疗系统性红斑狼疮
造血干细胞 (HSC) 是产生所有类型血细胞的干细胞。
1997年,造血干细胞首次用于治疗SLE,取得了良好的临床效果。从那时起,世界各地开展了大量临床研究。
2022年,欧洲血液和骨髓移植协会 (EBMT) 发表了关于造血干细胞移植治疗自身免疫性疾病的总结。根据这份报告,1994年至2021年间,EBMT共登记了112名SLE患者。
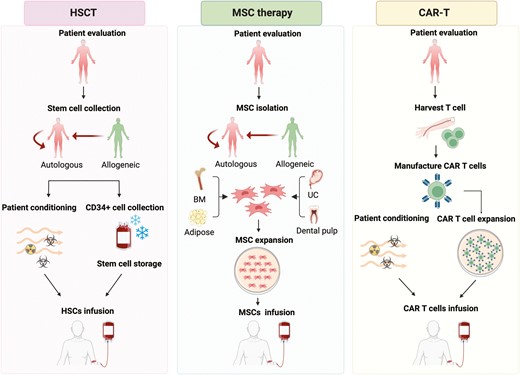
造血干细胞移植中使用的细胞可以来自患者(自体)或捐赠者(异体)。事实上,自体造血干细胞移植通常比异体造血干细胞移植更安全。自体造血干细胞移植程序通常涉及从患者的外周血中收集细胞,在用粒细胞集落刺激因子 (G-CSF) 预处理后(可与环磷酰胺一起使用或不使用)。在动员期间,外周血中富集CD34+细胞,然后通过单采术收集。随后,患者接受化疗和免疫抑制治疗,然后再将富集的CD34+细胞单采产品重新注入(图2)。
采用造血干细胞移植治疗系统性红斑狼疮的基本理念:预处理方案与造血干细胞输注相结合,可以有效重置免疫系统。这一过程涉及消除自身反应性免疫细胞,促进造血和免疫系统的再生。
最大规模的多中心试验涉及339名患者,结果显示尽管停止免疫抑制和其他靶向疾病改善疗法,5年无病生存率仍约为50%-66%。虽然大多数研究显示缓解,但随着随访期的延长,复发风险增加。虽然HSCT是SLE管理的可行选择,但其确切的临床效用需要在精心设计的研究中进一步评估。
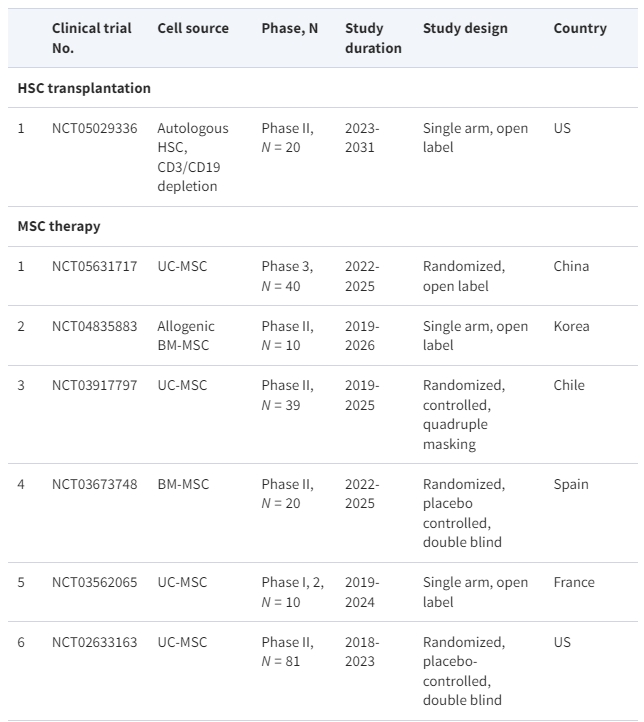
目前,clinicaltrials.gov上有一项活跃的临床试验 (NCT05029336),该试验评估CD3/CD19耗竭的自体HSCT(表1)。
初步结果表明,造血干细胞移植有望成为SLE的一种治疗选择,但要更广泛地应用,仍有一些障碍需要克服。
- 首先,人们注意到造血干细胞移植与移植相关的高死亡率和复发率有关。在Jayne等人的研究中,大约三分之一的患者在造血干细胞移植后出现复发,重症患者的手术相关死亡率为12%。21Hwang等人使用造血干细胞移植治疗狼疮性肾炎,报告称治疗死亡率为5%,5年无病生存率为53%,复发率为27%。
- 其次,造血干细胞移植后可能会发生常见的并发症,如巨细胞病毒(CMV)感染和细菌/真菌感染。造血干细胞移植后的其他不良事件相对常见,包括过敏、感染、肝酶升高、骨痛和心力衰竭。此外,造血干细胞移植的长期并发症包括免疫失衡,这可能导致继发性自身免疫性疾病。
- 第三,目前仍不清楚记忆区室的哪些特定成分需要针对性,以及淋巴细胞谱系耗竭的程度应达到何种程度才能在SLE患者中实现持续反应。
出于这些考虑,SLE的HSCT仍仅用于对标准疗法反应不佳的患者。
目前的证据和专家共识表明,对于尽管接受慢性免疫抑制(有或没有B细胞靶向疗法)但仍患有活动性疾病的患者,SLE的HSCT被认为是一种“临床选择”。
间充质干细胞治疗系统性系统性红斑狼疮
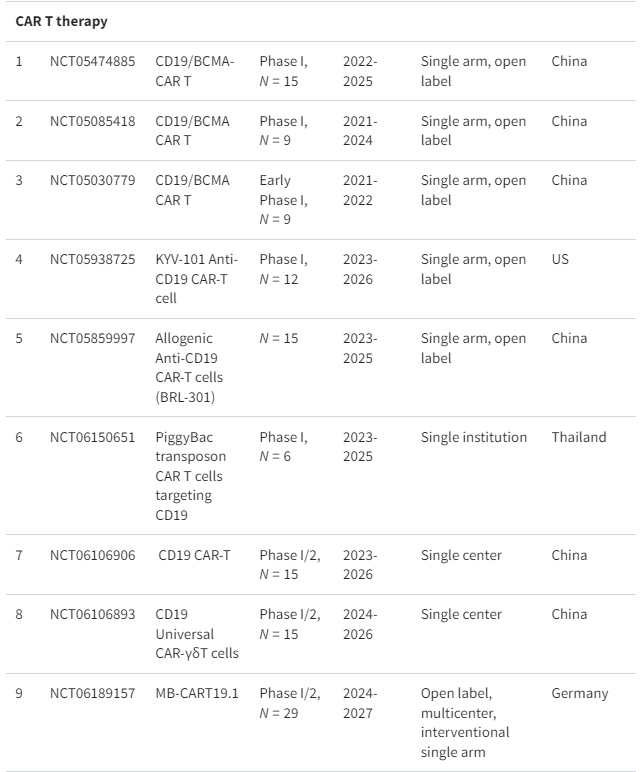
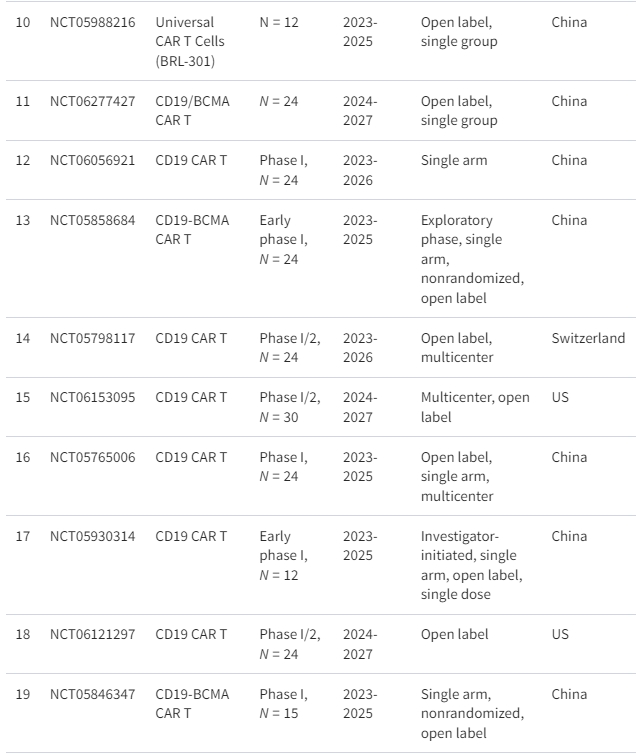
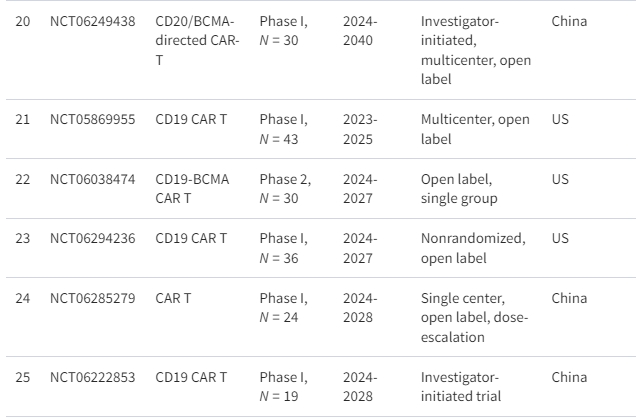
间充质干细胞是成体干细胞,具有独特的自我更新能力,可在体内分化成各种细胞类型。MSC疗法已成为治疗各种自身免疫性疾病的一种选择,例如类风湿性关节炎、1型糖尿病、多发性硬化症、炎症性肠病、干燥综合征和自身免疫性肝病。
近几十年来,间充质干细胞疗法也被视为治疗SLE的潜在方法。截至撰写本文时,clinicaltrials.gov上已注册17项使用间充质干细胞治疗系统性红斑狼疮的临床试验,其中6项临床研究处于活跃状态(表1)。
骨髓、脐带和脂肪组织通常用作MSC的来源。MSC疗法通常涉及MSC的分离,然后进行细胞扩增并输注到患者体内。接受这种疗法的患者在细胞输注前不需要化疗(图2)。易于获取的干细胞来源、低免疫排斥特性以及无需预处理化疗为这种治疗方法带来了优势。
MSC的分子机制依赖于它们调节适应性和先天性免疫细胞的能力。因此,利用MSC进行SLE治疗的理由是提供大量干细胞来帮助患者抵抗炎症和缓解自身免疫症状。尽管MSC发挥其免疫调节和再生作用的确切机制尚不完全清楚,但很可能涉及多种机制。
大多数临床研究结果都表明MSC疗法是安全的,并在改善疾病活动性方面取得了令人鼓舞的结果。2023年,期刊杂志“Clinical and Investigative Medicine” 发表了一篇间充质干细胞治疗系统性红斑狼疮性肾炎及肾功能疗效的荟萃分析的文献综述,该综述涵盖12项研究、586名患者的荟萃分析显示,间充质干细胞治疗组在12个月内系统性红斑狼疮疾病活动指数(SLEDAI)和BILAG评分显著降低,肾功能也明显改善。

总体而言,间充质干细胞疗法可改善系统性红斑狼疮症状,但并非完全的治愈选择。由于MSC疗法的有效性仍需进一步证实,因此该疗法目前用于治疗难治性SLE患者,很少用于轻度SLE患者。
值得注意的是,在治疗SLE时,同种异体间充质干细胞比自体间充质干细胞更常用。有证据表明,自体MSC对SLE患者无益,这意味着MSC本身的异常在SLE进展中起着作用。与来自健康供体的MSC相比,从SLE患者身上获得的MSC表现出免疫调节缺陷和形态偏向衰老细胞。在一项涉及2名SLE患者的研究中,这些患者接受了自体骨髓衍生的MSC输注,尽管在14周的随访期内循环Treg细胞计数增加,但疾病活动指数(包括BILAG和SLEDAI)基本保持不变。各种限制阻碍了MSCs广泛用于临床治疗。
- 首先,MSC可以通过不同的方法从不同供体的各种组织来源获得,并且可以通过各种方案进行培养,从而产生异质性细胞群。这使得很难清楚地确定MSCs的总体疗效或建立使用MSCs的基准。建立制备同质性MSC产品的标准方案对于限制MSCs群体的变化和确保一致的治疗效果至关重要。
- 其次,研究人员也考虑了MSC治疗中的移植物排斥。虽然同种异体MSC疗法被认为适合治疗自身免疫性疾病,但研究结果引发了对重复输注后移植物排斥的担忧。
- 第三,目前还没有比较不同MSC来源用于SLE治疗的研究。因此,选择合适的干细胞来源用于SLE治疗仍然基于研究人员的经验。
嵌合抗原受体T (CAR-T) 细胞疗法治疗系统性红斑狼疮
在过去几年中,CAR-T细胞疗法在某些类型的血液系统恶性肿瘤中表现出了显著的治疗效果。首个CAR-T细胞产品Kymriah于2017年获得批准,用于治疗B细胞急性淋巴细胞白血病(ALL)和B细胞非霍奇金淋巴瘤(NHL)。
目前,美国食品药品监督管理局(FDA)已批准数十种用于治疗血液系统恶性肿瘤的CAR-T细胞疗法。
CAR-T细胞疗法涉及对T细胞进行基因改造以靶向特定细胞。该过程包括通过血液分离、基因工程和体外扩增收集患者的T细胞,然后再输回患者体内(图2)。
CAR-T细胞疗法在治疗B细胞恶性肿瘤方面取得了良好的效果,这引发了人们对其在治疗SLE等自身免疫性疾病方面的潜在应用的更广泛研究。在患有SLE的个体中,B细胞负责产生自身抗体,这表明针对B细胞可能是缓解B细胞介导的自身免疫的可行治疗方法。已经进行了大量临床试验来研究CAR-T细胞疗法对狼疮的安全性和有效性(表1)。
德国的一个研究小组记录了一个使用CD19 CAR-T细胞产品来消除SLE患者体内B细胞的病例。随后,研究人员将研究范围扩大到5名患者,发现所有患者的SLE临床症状在3个月内均得到缓解。至关重要的是,无药缓解持续了长达12个月。
虽然初步数据显示出希望,但有几个因素阻碍了CAR-T细胞疗法在SLE治疗中的广泛应用。
- 首先,接受这种治疗的患者通常需要3-5天的化疗来消耗他们的免疫细胞,然后才能进行CAR-T细胞输注。淋巴细胞清除程序增加了感染和其他副作用的易感性。
- 其次,人们担心CAR-T细胞输注后常见副作用的风险,例如细胞因子释放综合征 (CRS) 和神经毒性。
- 第三,治疗费用仍然过高。此外,尽管初步结果令人鼓舞,但研究和接受治疗的患者数量仍然有限,并且长期随访时间尚未得到彻底评估。
CAR-T细胞代表了一种有前途的SLE治疗方法,初步结果令人鼓舞;尽管如此,这些治疗的有效性仍需在未来的研究中进一步评估,这些研究需要更大的队列规模和长期的随访评估。
调节性T细胞 (Treg) 治疗系统性红斑狼疮
Treg细胞是一种特殊的CD4+T细胞,在建立和维持免疫耐受方面发挥着重要作用。研究报告称,SLE患者的CD4+CD25+FOXP3+Treg细胞数量减少,Treg细胞介导的抑制功能受损,并且这种减少与疾病的严重程度呈负相关。因此,调节Treg细胞的数量和功能已成为治疗SLE的一种有前途的治疗选择。已经开发出几种增强Treg细胞反应的策略,包括使用雷帕霉素/西罗莫司等免疫抑制药物或施用低剂量IL-2以增加循环Treg细胞的数量及其增殖潜力。
基于体外扩增的Treg细胞的细胞疗法表明,过继性Treg移植可能对SLE的管理有益。Dall’Era等人的研究报告了第一例接受自体过继性Treg细胞治疗的患者的病例,他们从一名SLE患者体内分离出56个自体CD4+CD127 lo CD25 hi Treg细胞,在体外扩增,随后以1×108个细胞的剂量输注。
研究小组报告称,Treg输注导致活化Treg活性增加,并使炎症部位的T辅助细胞 (Th) 活性从Th1细胞反应转变为Th17细胞反应,这可能会影响疾病的临床表现。除这项研究外,尚无其他临床试验结果报告。
目前,clinicaltrials.gov上注册的临床试验仅有一项正在进行中 (NCT05566977)。
自然杀伤细胞疗法治疗系统性红斑狼疮
NK细胞是先天淋巴细胞,对免疫监视至关重要。研究报告称,SLE患者的NK细胞功能障碍,特征为细胞数量减少和细胞毒性,以及细胞因子产生受损和抗体依赖性细胞毒性。
Humbel等人证明,SLE患者的NK细胞CD38表达增加,但在细胞因子刺激后未能充分上调SLAMF1和SLAMF7。SLAMF7和/或CD38与特定单克隆抗体(例如埃罗妥珠单抗和/或达雷木单抗)的结合促进了NK细胞脱颗粒、细胞因子产生和细胞毒性,从而能够消除分泌自身反应性抗体的细胞。这些发现表明恢复NK细胞功能可以改善SLE症状。
最近,中国的一个研究小组进行了一项I期临床试验 (NCT06010472),以评估 CD19靶向CAR-NK细胞 (KN5501) 对中度至重度难治性SLE患者的安全性和有效性。
美国另一个研究小组正在研究诱导性多能干细胞 (iPSC) 衍生的NK细胞与CD19定向CAR,该小组已在名为Calipso-1 (NCT06255028) 的I期临床试验中治疗了参与者。这些临床试验正在进行中,目前尚未报告结果。
细胞治疗系统性红斑狼疮的治疗方法选择
在已用于人体试验的各种细胞治疗方法中,关于Treg和NK细胞疗法的研究数据很少,因此评估其有效性还为时过早。相反,自体HSCT和MSC疗法已用于治疗SLE患者,并且已证明可以实现长期缓解甚至无需药物缓解。少数患者尝试了一种新的CAR-T细胞疗法;然而,这种方法在治疗该疾病方面具有巨大潜力。
目前,细胞疗法通常仅用于对标准治疗无反应的患者或对其他疗法有抵抗力的晚期疾病患者。选择适合个人的细胞疗法取决于多种因素,需要仔细考虑益处和风险(表2)。
| 自体造血干细胞治疗 | 同种异体MSC治疗 | CAR-T疗法 | |
| 患者推荐 | 对标准疗法反应不佳的患者 | 可以在SLE的不同阶段进行治疗,包括早期和晚期 | 建议用于对其他治疗方案均无反应的晚期患者 |
| 符合条件的患者 | 无明显活动性感染、无重大血液学异常、无活动性癌症且器官功能充足 | 无明显活动性感染,器官功能充足 | 无明显活动性感染;未接受过器官移植,器官功能充足,预计生存期至少3个月 |
| 使用理由 | 重置免疫系统 | 免疫调节 | 重置抗体产生谱系 |
| 程序 | 程序复杂。由于细胞移植过程复杂,因此需要经验丰富的中心进行干细胞收集、处理、管理和HSCT后患者管理。需要在细胞输注前对患者进行调理。 | 程序不太复杂。干细胞资源、干细胞处理、管理和移植后患者管理都很容易获得。无需患者调理 | 程序非常复杂。需要专用设备和大量技术专长。CAR-T细胞的生产和管理非常耗时。由于细胞植入的复杂性,移植后需要密切的患者管理。需要患者调理。 |
| 副作用 | 感染、过敏、器官衰竭、继发性自身免疫性疾病 | 轻微副作用,如头晕、头痛、恶心/呕吐、发烧 | 细胞因子释放综合征、神经毒性 |
| 安全 | 降低 | 高的 | 可能很高 |
| 治疗效果 | 患者达到完全或部分缓解。各研究的缓解率各不相同 | 患者达到完全或部分缓解。不同研究的缓解率不同 | 由于样本量较小,所有患者均暂时获得缓解 |
| 复发率 | 复发率接近三分之一 | 复发率为17%至23% | 研究期间未观察到复发 |
| 成本 | 移植前复杂的患者调理和高剂量的免疫抑制药物费用相对较高 | 成本中等。MSC的免疫原性较低;因此不需要使用免疫抑制药物 | CAR-T生产流程复杂,患者调理和治疗后随访成本极高 |
结论
尽管药物研发取得了重大进展,包括最近批准的单克隆抗体,但SLE的治疗仍面临挑战。在过去几十年中,β细胞疗法因其在治疗SLE方面的潜在疗效而受到越来越多的关注。以下几点值得注意:
- 对于对标准治疗无反应或对所有可用治疗方案均有抵抗力的患者,建议采用造血干细胞移植和间充质干细胞和CAR-T细胞疗法,其中间充质干细胞临床潜力最大(可以在系统性红斑狼疮不同阶段进行治疗,包括早期和晚期,安全性高,成本中等)。
- 尽管造血干细胞移植已经使用了几十年,但接受治疗的患者数量仍然有限。其他细胞疗法仍处于临床应用的早期阶段。在这种情况下,关注正在进行的临床试验的结果将很有意义。
- 尽管细胞治疗效果理想,患者在选择细胞治疗前仍需仔细考虑各种因素,包括安全性、治疗效果、潜在副作用、治疗费用和整体健康状况。因此,临床医生/专科医生与患者家属在进行细胞治疗前必须进行充分讨论。
正在进行和即将进行的人体试验的目的是全面评估细胞疗法的长期安全性和有效性。这涉及改进技术,以实现更好的结果、长期缓解和增加无病率。此外,降低成本可以大大拓宽细胞疗法在治疗系统性红斑狼疮中的应用范围。
参考资料:Lan T M Dao, Thu Thuy Vu, Quyen Thi Nguyen, Van T Hoang, Thanh Liem Nguyen, Current cell therapies for systemic lupus erythematosus, Stem Cells Translational Medicine, 2024;, szae044, https://doi.org/10.1093/stcltm/szae044
免责说明:本文仅用于传播科普知识,分享行业观点,不构成任何临床诊断建议!杭吉干细胞所发布的信息不能替代医生或药剂师的专业建议。如有版权等疑问,请及时跟本公众号联系,我们将在第一时间处理。




 浙公网安备 33010202002429号
浙公网安备 33010202002429号 官方微信公众号
官方微信公众号