慢性阻塞性肺病的特征是不可逆气流阻塞的逐渐进展以及气道和肺实质炎症的增加,这通常与哮喘引起的炎症不同。大多数慢性阻塞性肺病与吸烟有关,但职业接触刺激物和空气污染也是重要的危险因素。慢性阻塞性肺病患者通常表现为咳嗽、咳痰和劳力性呼吸困难。然而,仅这些发现都不能诊断。
慢性阻塞性肺病全球倡议对慢性阻塞性肺病的诊断标准是一秒用力呼气容积/用力肺活量之比小于预测值的70%。根据一秒钟用力呼气量和症状进一步对严重程度进行分层。胸片可能会排除其他诊断和合并症。选定的患者应对α进行检测1 –抗胰蛋白酶缺乏症。对于出现严重疾病、右心衰竭或严重低氧血症体征的患者,建议进行动脉血气检测。慢性阻塞性肺病也是一种全身性疾病,伴有体重减轻以及呼吸和骨骼肌功能障碍。
慢性阻塞性肺病 (COPD) 的全球负担正在增加;到2020年,该疾病预计将成为全球第三大死亡原因和第五大总体残疾原因。男性和女性似乎面临同等风险,COPD导致的死亡率在两性中都在显着增加。COPD的经济后果是巨大的。2002年,美国COPD的社会总成本估计为320亿美元。
| 临床推荐 | 证据等级 | 参考 |
|---|---|---|
| 在评估COPD患者时,应将肺量计用作一线诊断工具。FEV1/FVC比率低于预测值的70%表明存在COPD。 | C | 5、6 _ _ |
| 疑似COPD的患者应接受胸片检查以排除其他诊断和合并症。 | C | 6 , 31 |
| 应在特定患者中进行α1 -抗胰蛋白酶缺乏症检测(例如,从不吸烟的慢性阻塞性肺病、特发性肝硬化、α1-抗胰蛋白酶缺乏症家族史、主要为下肺气肿、“早发性”慢性阻塞性肺病和年轻时难治性哮喘). | C | 15 |
| 如果患者出现右心衰竭或更严重的COPD,则应进行ABG检测。 | C | 5 |
A=一致的、高质量的、以患者为导向的证据;B=不一致或质量有限的以患者为导向的证据;C=共识、以疾病为导向的证据、惯例、专家意见或病例系列。
慢性阻塞性肺病的定义
COPD是一种异质性疾病,包括传统的临床实体,如肺气肿和慢性支气管炎。慢性阻塞性肺病全球倡议 (GOLD),由国家心肺血液研究所共同努力;美国国立卫生研究院和世界卫生组织将COPD定义为一种通常进行性疾病,气流受限不完全可逆,并且与肺部对有害颗粒或气体的异常炎症反应有关。
COPD患者会出现多种临床表现,包括慢性支气管炎和肺气肿的要素。尽管COPD和哮喘都与气流阻塞以及肺部和气道炎症有关,但与COPD相比,与哮喘相关的气流阻塞更具可逆性,病程变化更大。
风险因素
接触烟草烟雾是慢性阻塞性肺病最重要的危险因素,80%至90%的病例可归因于吸烟。将烟草烟雾暴露与慢性阻塞性肺病联系起来的证据主要来自基于人群的研究,这些研究一致表明,吸烟与肺功能下降、呼吸道症状更频繁以及与慢性阻塞性肺病相关的死亡增加有关。
吸食烟斗和雪茄与COPD风险增加相关,但风险低于吸香烟。尽管吸烟是慢性阻塞性肺病的重要危险因素,但只有大约20%的吸烟者会发展为具有临床意义的慢性阻塞性肺病。
COPD的第二个最重要的记录风险因素是α1–抗胰蛋白酶缺乏症。尽管α1-抗胰蛋白酶缺乏会增加与吸烟相关的风险,但COPD可在患有α1-抗胰蛋白酶缺乏的从不吸烟者中发展。百分之一的COPD病例可归因于严重的α1-抗胰蛋白酶缺乏症。
某些职业暴露与COPD风险增加有关(表1)。接触通常用于室内烹饪和取暖的固体生物质燃料是慢性阻塞性肺病的一个危险因素,尤其是在发展中国家。
| 职业 | 刺激性 |
|---|---|
| 农业工人 | 内毒素 |
| 煤矿工人 | 煤炭粉末 |
| 混凝土工人 | 矿尘 |
| 建筑工人 | 灰尘 |
| 黄金矿工 | 二氧化硅 |
| 硬岩矿工 | 矿尘 |
| 胶工 | 工业化学品 |
自然历史
COPD患者可能会出现超出正常年龄相关肺功能下降的肺功能丧失。在肺功能下降到阈值以下之后,临床疾病在病程中相当晚才发展。
25岁以后,不吸烟的成年人的一秒用力呼气量 (FEV1) 平均每年减少20至40毫升。在一些吸烟者中,FEV1降低了这个数量的两到五倍,使他们特别容易患上慢性阻塞性肺病。戒烟可能会导致FEV1略有初始改善(第一年约为50mL)。更重要的是,戒烟可以使曾经吸烟的人与从不吸烟的人一样平均持续丧失肺功能。图1说明了肺功能在各种情况下的逐渐丧失。

肺功能下降的自然史。与不吸烟者(红线、绿线和蓝线)相比,易受肺损伤的吸烟者与年龄相关的FEV1损失率增加。在肺功能下降到阈值水平后,出现临床症状(黑色虚线)。当吸烟者停止吸烟时,FEV1损失率再次接近于非吸烟者(蓝色虚线)。(FEV1=一秒钟用力呼气量)
COPD患者通常有至少20包年的吸烟史。当FEV1低于预测值的50%时,通常会出现喘息和劳力性呼吸困难,而当FEV1低于预测值的35%至40%时,通常会出现严重的身体残疾。20多岁开始吸烟并在40多岁时FEV1已经明显下降的患者如果继续吸烟,可能会发展为严重的COPD。但是,FEV1值正常的40多岁的人可能不会出现有症状的疾病。
病理生理学
COPD涉及主要在外周气道和肺实质中的慢性炎症过程。气道刺激导致粘液腺肿大、分泌过多、纤毛功能障碍和病程早期的鳞状化生。持续的炎症和修复循环最终会缩小气道管腔并阻碍气流。肺气肿患者的肺泡壁结构成分遭到破坏,导致终末细支气管远端的气腔永久性扩大。在早期COPD中,肺气肿变化在上肺野最为突出。失去保持气道畅通的结构支撑会导致细支气管在呼气时塌陷;由此产生的无功能肺泡单位减少了可用于气体交换的肺面积。
COPD患者的气道和肺实质中的中性粒细胞、巨噬细胞和CD8+T淋巴细胞计数较高。这些细胞释放炎性细胞因子和蛋白酶,导致健康肺部的促炎性和保护性介质失衡。
慢性阻塞性肺病诊断
COPD的常见鉴别诊断包括哮喘、心力衰竭、支气管扩张、闭塞性细支气管炎、囊性纤维化和肺结核(表 2)。临床病史;身体检查;和诊断测试,例如肺功能测量,可以帮助诊断COPD。胸片可能会排除其他诊断和合并症。
| 诊断 | 特征 | 临床表现 | 肺功能检查结果 | 胸片检查结果 | 其他推荐测试 |
|---|---|---|---|---|---|
| 慢性阻塞性肺病 | 中年到晚年发作;随着恶化稳步进行;与吸烟史有关 | 慢性咳痰、呼吸困难和喘息 | 主要固定气流阻塞,降低 DLCO | 过度充气、基底纹理增多、支气管增厚 | 选定患者的α 1 -抗胰蛋白酶检测、ABG 检测和胸部 CT |
| 哮喘 | 通常早年发病;偶发的;与其他过敏性疾病和家族史有关 | 发作性喘息、咳嗽和呼吸困难 | 主要是可逆性气流阻塞,正常 DLCO | 发作间期正常 | 过敏测试、峰值流量监测 |
| 支气管扩张症 | 通常中年发病;进行性加重 | 咳痰伴有浓稠脓性痰;呼吸困难; 喘息 | 阻塞性气流受限,包括固定的和可逆的 | 局灶性肺炎、肺不张;扩张、增厚的气道(环形阴影) | 细菌、微生物和真菌痰培养,胸部 CT |
| 闭塞性细支气管炎 | 任何年龄均可发病;可能与流感样疾病、胶原血管病或接触有毒物质的病史有关 | 经常出现呼吸困难、咳嗽和发烧等亚急性表现 | 肺活量下降,DLCO 下降,通常无阻塞性成分 | 多灶性双侧肺泡浸润 | ESR、高分辨率CT、肺活检 |
| 充血性心力衰竭 | 中年到晚年发作;与高血压和冠状动脉疾病等危险因素相关 | 疲劳、劳力性和阵发性夜间呼吸困难和外周水肿 | DLCO 降低,主要用于排除其他诊断 | 心脏增大、肺血管充血、胸腔积液 | 超声心动图、BNP测量、心电图;选定患者的心导管术 |
| 结核 | 任何年龄均可发病;与接触史有关 | 咳痰、咯血、发烧和体重减轻 | 不用于诊断 | 浸润、结节性病变、肺门淋巴结肿大 | 痰AFB培养 |
| 囊性纤维化 | 通常早年发病;进行性加重;与胰腺疾病、发育停滞、肠梗阻、肝硬化和脂肪泻有关 | 预测性咳嗽伴有脓痰、呼吸困难和喘息 | 主要是固定的气流阻塞 | 支气管扩张常见于上叶 | 汗液氯化物试验(诊断)、细菌痰培养 |
COPD=慢性阻塞性肺病;DLCO=一氧化碳在肺中的扩散;ABG=动脉血气;CT=计算机断层扫描;
ESR=红细胞沉降率;BNP=脑利钠肽;AFB=抗酸杆菌。
临床病史
COPD患者通常表现为咳嗽、咳痰和劳力性呼吸困难。如果有大量烟草烟雾暴露史的患者出现这些症状,则可能诊断为COPD。COPD患者也可能在躺下后不久出现端坐呼吸,这与心力衰竭患者不同,心力衰竭患者端坐呼吸通常发生在躺下数小时后,此时液体从下肢流动。COPD相关咯血通常由咳嗽引起的气道粘膜糜烂引起,但应考虑并存癌症或潜在感染(如结核病)。如果COPD患者出现持续性晨起头痛,应考虑严重的夜间缺氧或高碳酸血症。
身体检查
COPD患者通常表现为呼吸音减弱、呼气时间延长和最初可能仅在用力呼气时出现的呼气喘息。体格检查的其他发现包括肺部过度充气,前后胸径增加(“桶状胸”);使用辅助呼吸肌;和遥远的心音,有时最好在上腹部听到。患有更晚期疾病的患者可能有噘唇呼吸或缓解呼吸困难的姿势(例如,前倾靠在伸出的手掌上)。显着水肿的存在可能表明严重长期慢性阻塞性肺病导致肺动脉高压的患者存在右心衰竭和肺心病。
关于将患者病史和体格检查的特定组成部分作为阻塞性气道疾病预测指标的有效性的文献价值有限。COPD 病史和显着吸烟史通常是气道阻塞的强预测因素,当存在提示COPD的多种症状或体征时,COPD的临床可能性更大。表3列出了检测气流阻塞的常见身体症状和体征的预测值。
| 体征/症状 | 灵敏度 (%) | 特异性(%) | +LR | –LR |
|---|---|---|---|---|
| 无吸烟史与吸烟史 | 92 | 49 | 1.8 | 0.16 |
| ≥70包年对比<70 包年 | 40 | 95 | 8.0 | 0.63 |
| 喘息史 | 51 | 84 | 3.8 | 0.66 |
| 呼吸困难 | 82 | 33 | 1.2 | 0.55 |
| 咳嗽 | 51 | 71 | 1.8 | 0.69 |
| 检查时喘息 | 15 | 99.6 | 36.0 | 0.85 |
| 检查时呼吸音减弱 | 37 | 90后 | 3.7 | 0.70 |
诊断测试
评估疑似慢性阻塞性肺病患者的最佳诊断测试是用肺活量测量的肺功能。GOLD指南5根据临床和肺功能测量来描述COPD的严重程度(表4)。
关键的肺活量测量可通过便携式办公室肺活量计获得,并应包括强制生命力(FVC)和FEV1.COPD患者通常表现为阻塞性气流。根据GOLD标准,如果患者的FEV1/FVC比值低于70%,且支气管扩张后的FEV1低于预测值的80%,则可诊断为COPD.5。重症患者的FEV1值低于预测值的50%;低于预测值的30%代表非常严重的疾病。尽管一些专家建议对45岁以上的高危患者定期进行FEV1测试,以促进危险因素的减少咨询,但没有证据支持这一建议。
| 阶段 | 描述 | 发现* |
| 0 | 处于危险之中 | 危险因素和慢性症状但肺活量测定正常FEV1/FVC比率低于70% |
| Ⅰ | 温和的 | FEV1/FVC 比率低于70% FEV1至少为预测值的80%可能有症状 |
| Ⅱ | 缓和 | FEV1/FVC 比率低于70% FEV1预测值的50%至低于80%可能有慢性症状 |
| Ⅲ | 严重 | FEV1/FVC比率小于70%FEV1预测值的30%到小于50% 可能有慢性症状 |
| Ⅳ | 非常严重 | FEV1/FVC 比率低于70% FEV1低于预测值的30% 或者 FEV1低于预测值的50%加上严重的慢性症状 |
GOLD=慢性阻塞性肺病全球倡议;COPD=慢性阻塞性肺病;FEV1=一秒钟用力呼气量;FVC=用力肺活量。
除了办公室肺活量测试外,完整的肺功能测试可显示总肺活量、功能残余量和残余容积的增加。肺气肿患者可用于有效氧气交换的肺表面积大量损失,导致肺内一氧化碳扩散(DLCO)减弱。这一发现可能有助于区分COPD和哮喘,因为哮喘患者的DLCO值通常正常。
慢性阻塞性肺病患者的胸片通常是不正常的,但多达一半的中度患者可能没有显示出变化。慢性阻塞性肺病患者的胸片可能显示出肺部过度充气,膈肌穹顶变平,肺血管向肺野外围移动时变细。在慢性支气管炎患者的胸片上,有时可以看到基底标记的增加(”脏肺”),在肺气肿患者中可以看到孤立的球状物。胸部计算机断层扫描(CT)不应常规用于诊断COPD,但它可能显示与病理检查中发现的COPD改变程度高度相关的结果。
对选定的患者进行α1-抗胰蛋白酶缺乏症的检测是合适的;检测包括测量循环中的α1-抗胰蛋白酶水平,如果水平不正常,则进行表型检测。严重的α1-抗胰蛋白酶缺乏症患者通常是欧洲人后裔,比没有α1-抗胰蛋白酶缺乏症的患者早10年左右出现COPD的临床证据。与严重的α1-抗胰蛋白酶缺乏症相关的肺部变化通常包括下肺野的偏向。应考虑检测α1-抗胰蛋白酶缺乏症的临床情况包括从不吸烟的人患COPD、特发性肝硬化、α1-抗胰蛋白酶缺乏症家族史、以下肺气肿为主、”过早 “患COPD和年轻时难治的哮喘。
建议进行动脉血气测量,以排除疾病较严重的患者的明显低氧血症(氧分压低于60mmHg)或高碳酸血症。这是基于FEV1(低于预测值的40%)、右心衰竭的迹象和低氧血症的迹象。
临床亚型
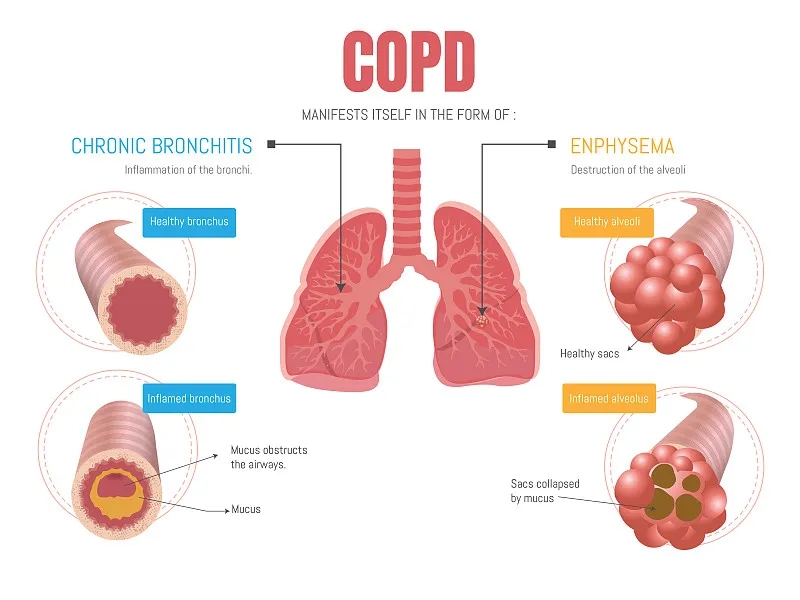
COPD患者也可以根据临床发现分为临床亚型。最常见的临床亚型是慢性支气管炎和肺气肿。
气流受阻的慢性支气管炎
纯慢性支气管炎在临床上被定义为连续两年每年至少三个月的无法解释的慢性、排痰性咳嗽。如果慢性支气管炎患者存在固定气道阻塞,则该患者也患有COPD。百分之八十五的慢性阻塞性肺病患者患有慢性支气管炎。这些患者会出现明显的咳嗽和咳痰,并经常在休息时出现缺氧和高碳酸血症,并在睡眠期间出现明显的氧饱和度下降。慢性支气管炎和 COPD 患者常出现肺动脉高压,导致右心衰竭和肺心病伴明显外周水肿。
气肿
呼吸困难是与肺气肿相关的COPD相关的最突出症状。缺氧不如COPD的支气管炎形式明显,高碳酸血症相对少见,直到病程很晚。
肺气肿相关COPD患者在高肺容量时进行潮式呼吸,以补偿高肺残余容量并打开塌陷的气道。这会导致肺部和胸部过度充气,大大增加呼吸所需的总功。与慢性支气管炎和COPD患者相比,与肺气肿相关的COPD 患者发生右心衰竭和肺心病的可能性较小。
慢性阻塞性肺病作为一种全身性疾病
COPD越来越多地被认为是一种具有重要非肺部成分的全身性疾病。COPD患者的体重减轻可能与炎症介质(例如,肿瘤坏死因子α、炎症细胞因子)的循环水平升高有关。与严重COPD相关的肺部恶病质也会导致严重的体重减轻,这是独立于肺功能的死亡风险增加的预测指标。
COPD伴有呼吸肌和骨骼肌异常。COPD患者的呼吸肌长期过度劳累和疲劳,而四肢肌肉往往劳累不足和萎缩。
参考资料:
- Mannino DM, Homa DM, Akinbami LJ, Ford ES, Redd SC. Chronic obstructive pulmonary disease surveillance—United States, 1971–2000. Respir Care. 2002;47:1184-99.
- American Lung Association. Trends in chronic bronchitis and emphysema: morbidity and mortality. Accessed online May 18, 2005, at: http://www.lungusa.org/site/pp.asp?c=dvLUK900E&b=3334.
- Petty TL, Weinmann GG. Building a national strategy for the prevention and management of and research in chronic obstructive pulmonary disease. National Heart, Lung, and Blood Institute Workshop Summary. Bethesda, Maryland, August 29–31, 1995. JAMA. 1997;277:246-53.
- Petty TL. COPD in perspective. Chest. 2002;121(suppl 5):116S-20.
- Global Initiative for Obstructive Lung Disease. Global strategy for the diagnosis, management, and prevention of chronic obstructive pulmonary disease [executive summary]. Updated 2004. Accessed online July 5, 2005, at: http://www.goldcopd.com/Guidelineitem.asp?l1=2&l2=1&intId=996.
- Standards for the diagnosis and care of patients with chronic obstructive pulmonary disease. American Thoracic Society. Am J Respir Crit Care Med. 1995;152(pt 2):77S-121.
- Gross NJ. Chronic obstructive pulmonary disease. Current concepts and therapeutic approaches. Chest. 1990;97(suppl 2):19S-23.
- Barnes PJ. Chronic obstructive pulmonary disease. N Engl J Med. 2000;343:269-80.
- Bach PB, Brown C, Gelfand SE, McCrory DC. Management of acute exacerbations of chronic obstructive pulmonary disease: a summary and appraisal of published evidence. Ann Intern Med. 2001;134:600-20.
- Burrows B, Knudson RJ, Cline MG, Lebowitz MD. Quantitative relationships between cigarette smoking and ventilatory function. Am Rev Respir Dis. 1977;115:195-205.
- Carpenter L, Beral V, Strachan D, Ebi-Kryston KL, Inskip H. Respiratory symptoms as predictors of 27 year mortality in a representative sample of British adults. BMJ. 1989;299:357-61.
- Xu X, Dockery DW, Ware JH, Speizer FE, Ferris BG. Effects of cigarette smoking on rate of loss of pulmonary function in adults: a longitudinal assessment. Am Rev Respir Dis. 1992;146(5 pt 1):1345-8.
- Fletcher C, Peto R. The natural history of chronic airflow obstruction. Br Med J. 1977;1:1645-8.
- The Alpha-1-Antitrypsin Deficiency Registry Study Group. Survival and FEV1 decline in individuals with severe deficiency of alpha1-antitrypsin. Am J Respir Crit Care Med. 1998;158:49-59.
- Alpha-1 Foundation. A healthcare provider’s guide to alpha-1 antitrypsin deficiency. Accessed online May 18, 2005, at: http://www.alphaone.org/documents/pdf/11.03_hcpg.pdf.
- Hnizdo E, Sullivan PA, Bang KM, Wagner G. Association between chronic obstructive pulmonary disease and employment by industry and occupation in the US population: a study of data from the Third National Health and Nutrition Examination Survey. Am J Epidemiol. 2002;156:738-46.
- Oxman AD, Muir DC, Shannon HS, Stock SR, Hnizdo E, Lange HJ. Occupational dust exposure and chronic obstructive pulmonary disease. A systematic overview of the evidence. Am Rev Respir Dis. 1993;148:38-48.
- Balmes J, Becklake M, Blanc P, Henneberger P, Kreiss K, Mapp C, et al. American Thoracic Society statement: occupational contribution to the burden of airway disease. Am J Respir Crit Care Med. 2003;167:787-97.
- Sandford AJ, Silverman EK. Chronic obstructive pulmonary disease. 1: susceptibility factors for COPD the genotype–environment interaction. Thorax. 2002;57:736-41.
- Rennard SI, Farmer SG. COPD in 2001: a major challenge for medicine, the pharmaceutical industry, and society. Chest. 2002;121(suppl 5):113S-5.
- Scanlon PD, Connett JE, Waller LA, Altose MD, Bailey WC, Buist AS. Smoking cessation and lung function in mild-to-moderate chronic obstructive pulmonary disease. The Lung Health Study. Am J Respir Crit Care Med. 2000;161(2 pt 1):381-90.
- Doherty DE. Early detection and management of COPD.What you can do to reduce the impact of this disabling disease. Postgrad Med. 2002;111:41-4.
- Mannino DM. COPD: epidemiology, prevalence, morbidity and mortality, and disease heterogeneity. Chest. 2002;121(suppl 5):121S-6.
- Holleman DR, Simel DL. Does the clinical examination predict airflow limitation? [published correction appears in JAMA 1995;273:1334]. JAMA. 1995;273:313-9.
- Rennard SI. Overview of causes of COPD. New understanding of pathogenesis and mechanisms can guide future therapy. Postgrad Med. 2002;111:28-30.
- Straus SE, McAlister FA, Sackett DL, Deeks JJ. The accuracy of patient history, wheezing, and laryngeal measurements in diagnosing obstructive airway disease. CARE-COAD1 Group. Clinical Assessment of the Reliability of the Examination–Chronic Obstructive Airways Disease [published correction appears in JAMA2000;284:181]. JAMA. 2000;283:1853-7.
- Badgett RG, Tanaka DJ, Hunt DK, Jelley MJ, Feinberg LE, Steiner JF, et al. The clinical evaluation for diagnosing obstructive airway disease in high risk patients. Chest. 1994;106:1427-31.
- Badgett RG, Tanaka DJ, Hunt DK, Jelley MJ, Feinberg LE, Steiner JF, et al. Can moderate chronic obstructive pulmonary disease be diagnosed by history and physical findings alone?. Am J Med. 1993;94:188-96.
- American Thoracic Society.. Standardization of spirometry, 1994 update. Am J Respir Crit Care Med. 1995;152:1107-36.
- Cotton DJ, Soparkar GR, Grahan BL. Diffusing capacity in the clinical assessment of chronic airflow limitation. Med Clin North Am. 1996;80:549-64.
- Muller NL, Coxson H. Chronic obstructive pulmonary disease. 4: imaging the lungs in patients with chronic obstructive pulmonary disease. Thorax. 2002;57:982-5.
- Hogg JC, Senior RM. Chronic obstructive pulmonary disease—part 2: pathology and biochemistry of emphysema. Thorax. 2002;57:830-4.
- Wouters EF. Chronic obstructive pulmonary disease. 5:systemic effects of COPD. Thorax. 2002;57:1067-70.
- Agust AG, Gari PG, Sauleda J, Busquets X. Weight loss in chronic obstructive pulmonary disease. Mechanisms and implications. Pulm Pharmacol Ther. 2002;15:425-32.
免责说明:本文仅用于传播科普知识,分享行业观点,不构成任何临床诊断建议!杭吉干细胞所发布的信息不能替代医生或药剂师的专业建议。如有版权等疑问,请随时联系我。




 浙公网安备 33010202002429号
浙公网安备 33010202002429号 官方微信公众号
官方微信公众号